
Категории:
ДомЗдоровьеЗоологияИнформатикаИскусствоИскусствоКомпьютерыКулинарияМаркетингМатематикаМедицинаМенеджментОбразованиеПедагогикаПитомцыПрограммированиеПроизводствоПромышленностьПсихологияРазноеРелигияСоциологияСпортСтатистикаТранспортФизикаФилософияФинансыХимияХоббиЭкологияЭкономикаЭлектроника
Гипертрофические и келоидные рубцы
Гипертрофические и келоидные рубцы появляются в результате избыточного образования соединительной ткани в месте повреждения кожи. В отличие от гипертрофического келоидный рубец разрастается далеко за пределы травмированного участка, образуя отростки, похожие на клешни.
Синоним: гипертрофический рубец — cicatrix hypertrophica; келоидный рубец — keloi-dum, келоид.
Эпидемиология и этиология
Возраст
Обычно 20—30 лет, но встречаются в любом возрасте.
Пол
Мужчины и женщины болеют одинаково часто.
Раса
У негров — значительно чаще, чем у белых.
Этиология
Неизвестна. Рубцы обычно возникают в месте повреждения кожи — после операции, криодеструкции, электрокоагуляции, прививок; на месте ран, ссадин, обыкновенных угрей и т. д. Могут возникать и спонтанно, обычно в предгрудинной области.
Анамнез
Жалобы
Отсутствуют, иногда — зуд и болезненность при надавливании. Косметический дефект.
Физикальное исследование
Кожа
Элементы сыпи. От папул и узлов (рис. 8-33) до опухолевидных и крупных бугристых образований.
Цвет. Цвет нормальной кожи, розовый, красный.
Форма. Бывает линейной, а у гипертрофических рубцов куполообразной. Площадь гипертрофического рубца обычно ограничена пределами травмированного участка, в то время как клешневидные отростки кело-идного рубца часто выходят далеко за эти пределы.
Пальпация. Плотная или твердая консистенция, гладкая поверхность. Локализация. Излюбленная локализация — мочки ушей, надплечья, верхняя часть спины, грудь.
Дифференциальный диагноз
Шрам, дерматофиброма, выбухающая дер-матофибросаркома, десмоид, «рубцовый саркоид», гранулема инородного тела.
Дополнительные исследования
Патоморфология кожи Гипертрофический рубец. Молодая плотная соединительная ткань — нагромождение пучков коллагеновых волокон и фибробластов. Келоидный рубец. Напоминает гипертрофический рубец. Отличительные признаки — толстые эозинофильные пучки коллагеновых волокон и отсутствие клеток.
Диагноз
Достаточно клинической картины. Когда диагноз ясен, биопсия нежелательна: она может спровоцировать развитие новых рубцов.
Течение и прогноз
Гипертрофические рубцы склонны к обратному развитию, со временем они становятся более плоскими и мягкими. Рост келоид-ных рубцов может продолжаться десятилетиями.
Лечение и профилактика
Профилактика
Людям, склонным к образованию гипертрофических и келоидных рубцов, рекомендуют не прокалывать уши и избегать других травмирующих косметических процедур. Перед хирургическими вмешательствами в место будущего разреза в профилактических целях вводят триамцинолона ацетонид (5 мг/мл).
Криотерапия
После глубокого замораживания жидким азотом некоторые рубцы уменьшаются.
Иссечение
После иссечения нередко возникает рубец, намного превосходящий по размерам первоначальный. Хорошие результаты дает контактное облучение l92Ir сразу после операции.

Рисунок 8-33. Гипертрофический рубец.Широкий рубец, приподнятый над уровнем кожи, с телеангиэктазиями и блестящим атрофированным эпидермисом на месте операционного разреза
Инъекции кортикостероидов в очаг поражения
Ежемесячные инъекции триамцинолона аце-тонида (10—40 мг/мл) сглаживают и уменьшают рубец, утоляют зуд и устраняют болезненность. Первые инъекции проводить очень трудно из-за высокой плотности руб-цовой ткани.
Сочетание криотерапии и инъекций кортикостероидов в очаг поражения Замораживание рубца жидким азотом с последующим 15-минутным оттаиванием вызывает отек, размягчает рубец и облегчает инъекцию. Лечение проводят 1 раз в месяц, используют триамцинолона ацетонид (10— 40 мг/мл).
Мягкая фиброма

Рисунок 8-34. Мягкая фиброма.Синоним: fibroma moDe. Мягкая фиброма встречается очень часто. Она представляет собой мягкий полип на ножке, круглой или овальной формы, цвета нормальной кожи, желто-коричневый или темно-коричневый. Размеры — от 1 до 10 мм. При гистологическом исследовании обнаруживают истонченный эпидермис над рыхлой соединительнотканной стромой. Опухоль обычно не беспокоит больных, однако при травме или перекруте может появиться боль, кровоточивость, образуются корки. Мягкая фиброма возникает обычно в среднем и пожилом возрасте, чаще у женщин и тучных людей. Ее излюбленная локализация — кожные складки (подмышечные впадины, паховая область, складки под молочными железами), а также шея и веки. Со временем число и размеры фибром увеличиваются, особенно во время беременности. При перекруте ножки возможна самоампутация фибромы. Дифференциальный диагноз проводят со старческой ке-ратомой, внутридермальным и сложным невоклеточными невусами, нейрофибромой иконтагиозным моллюском. Лечение — отсечение ножницами или электрокоагуляция
Трихоэпителиома
Рисунок 8-36. Трихоэпителиома.Синонимы: trichoepithelioma, трихоэпителиоматозный невус, аденоидная кистозная эпителиома. Трихоэпителиома — это доброкачественная опухоль волосяных фолликулов. Она появляется во время полового созревания на лице, реже — на шее, волосистой части головы и верхней части туловища. Сначала возникают несколько папул, розовых или цвета нормальной кожи, затем их количество увеличивается. Папулы могут достигать больших размеров и приобретать сходство с базальноклеточ-ным раком кожи. Трихоэпителиома бывает и одиночной, в этом случае она выглядит как узел или бляшка, сливающаяся с окружающей кожей и напоминающая склеродермопо-добную форму базальноклеточного рака (см. с. 222)
Сирингома

Рисунок 8-35. Сирингома.Синоним: эруптивная гидраденома. Это доброкачественная опухоль внутриэпидермального отдела протока мерокриновой потовой железы. Представляет собой плотную папулу размером 1—2 мм, желтую или цвета нормальной кожи. Часто возникает у девочек в начале полового созревания, нередки семейные случаи. Сирингомы обычно множественные, излюбленная локализация — веки, лицо, подмышечные впадины, пупок, верхняя часть груди, вульва. Гистологическая картина весьма характерна: в дерме расположено множество полостей, стенки которых выстланы двухрядным эпителием. На одном из концов полости этот эпителий образует тяж — «хвостик», что придает всему образованию сходство с головастиком. Большинство больных настаивают на удалении сирингом, что легко сделать с помощью электрокоагуляции. Для местной анестезии применяют крем с лидокаином и прилокаином

Рисунок 8-36. Трихоэпителиома
Гиперплазия сальных желез

Рисунок 8-37. Гиперплазия сальных желез.Заболевание очень часто встречается в пожилом возрасте, проявляется множественными папулами диаметром 1—3 мм с телеанги-эктазиями и пупковидным вдавлением в центре. Излюбленная локализация — лоб, виски, щеки. Высыпания очень похожи на базальноклеточный рак кожи. Чтобы различить их, нужно помнить следующее: во-первых, высыпания при гиперплазии сальных желез обладают мягкой консистенцией, во-вторых, при сдавлении папулы с боков из пупковидного вдавления обычно появляется капелька сала. Гиперплазия сальных желез легко поддается лечению с помощью электрокоагуляции
Липома
Рисунок 8-39. Липома.Синонимы: lipoma, жировик. Липома — это одиночная или множественная доброкачественная опухоль подкожной клетчатки. Ее легко узнать по мягкой консистенции, круглой или дольчатой форме и подвижности относительно окружающих тканей. Липомы могут быть маленькими или достигать больших размеров, иногда до 12 см. Чаще всего они возникают на шее и туловище, иногда на конечностях. Липомы состоят из липоцитов, морфологически неотличимых от нормальных; у многих липом есть соединительнотканная капсула. Одиночные или немногочисленные липомы удаляют, пока они не достигли больших размеров. Множественные липомы появляются при некоторых формах липоматоза. Семейный липоматоз наследуется аутосомно-доминантно, проявляется в юности сотнями безболезненных медленно растущих липом. Синдром Маделун-га, или множественный симметричный липоматоз, встречается у мужчин среднего возраста; высыпания представлены крупными безболезненными липомами, сливающимися между собой. Возникают они в основном на туловище, в надключичных и дельтовидных областях, и на задней поверхности шеи. При слиянии липом вокруг шеи образуется своеобразный «хомут». Множественные болезненные липомы, которые появляются на конечностях и других частях тела у девушек и женщин среднего возраста, называются болезнью Деркума, или болезненным ожирением (adipositas dolorosa)
»#"-..-г«^-*к',^Лч.с,Гой»л'ж\ й.ъъ:
Невус сальных желез
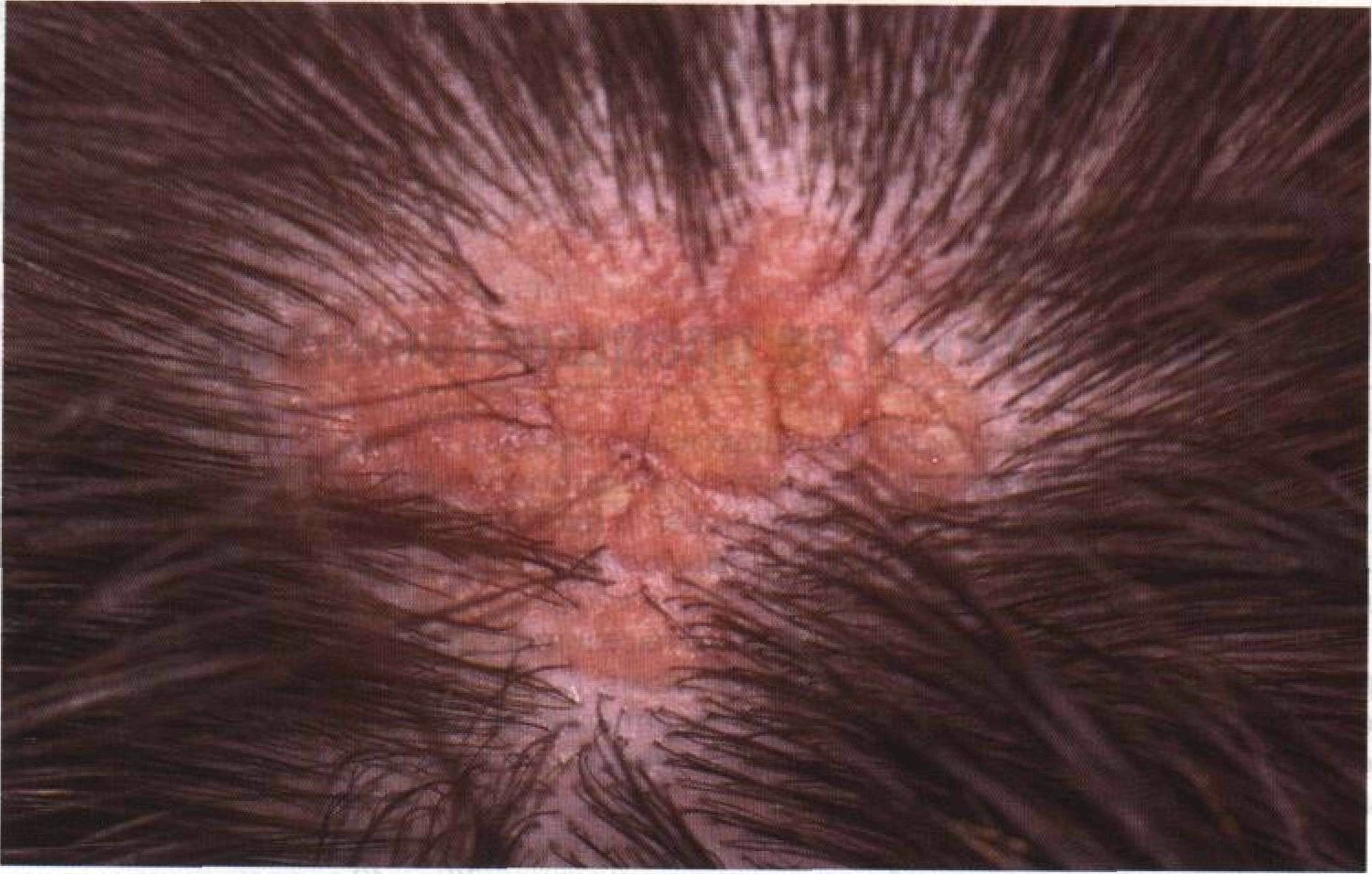
Рисунок 8-38. Невус сальных желез.Синонимы: naevus sebaceus, невус сальных желез Ядассона. Это врожденное заболевание представляет собой порок развития сальных желез. Невус обычно располагается на волосистой части головы, изредка — на лице. Это безволосая тонкая бляшка диаметром 1—2 см характерного оранжевого цвета, слегка приподнятая над уровнем кожи. Примерно у 10% больных на месте невуса сальных желез развивается ба-зальноклеточный рак кожи. Рекомендуется удаление невуса в пубертатном периоде

Рисунок 8-39. Липома
Глава 9_____ ____
Меланома
Меланома кожи и ее предшественники________
В 70-е годы признаками злокачественного перерождения пигментного образования считали кровоточивость и изъязвление. Поэтому меланому обычно выявляли на поздних стадиях, когда 50% опухолей уже неоперабельны. В настоящее время усилия врачей направлены на выявление ранних стадий меланомы, поэтому эффективность хирургического лечения значительно возросла.
Меланома кожи встречается среди белого населения США довольно часто. В 1996 году зарегистрировано 38 300 новых случаев меланомы и 7300 смертельных исходов. Ожидают, что к 2000 году риск заболеть меланомой в течение жизни достигнет 1:90. Число новых случаев ежегодно увеличивается на 7%. На долю меланомы приходится 5% всех злокачественных опухолей кожи.
Меланома поражает преимущественно людей молодого и среднего возраста. Среди злокачественных новообразований у мужчин в возрасте от 30 до 49 лет она занимает второе место по частоте после опухолей яичка, а в возрасте от 50 до 59 лет — четвертое место после рака мочевого пузыря, легкого и прямой кишки. В период с 1976 по 1987 год смертность от меланомы увеличивалась ежегодно на 3% среди мужчин и на 1% — среди женщин. Своевременное обращение к врачу играет важнейшую роль, поскольку прогноз при первичной меланоме сильно зависит от размера опухоли и глубины инвазии.
За последние 30 лет удалось добиться больших успехов в ранней диагностике меланомы. Если в 1960—1963 годах пятилетняя выживаемость при меланоме составляла 60%, в 1977—1983 годах — 80%, то в настоящее время она возросла до 83%, а при толщине опухоли менее 0,75 мм — до 98%. Для столь злокачественной опухоли, как меланома, это просто поразительные результаты. Они целиком обусловлены своевременным выявлением опухоли. Таким образом, ранняя диагностика стала в наши дни основным оружием в борьбе с этим недугом. В большинстве случаев меланомы толщиной менее 0,75 мм легко узнаваемы по цвету, форме и размеру.
Для выявления меланомы и ее предшественников крайне важно регулярно проводить полный осмотр кожных покровов. Особое внимание при этом уделяют спине выше талии, голеням (у женщин), волосистой части головы и коже в окружности естественных отверстий (рта, заднего прохода, вульвы); а у негров и мулатов — пальцам ног и подошвам.
30% меланом развиваются из предшествующего пигментного образования, 70% возникают на чистой коже. Сначала большинство меланом растет в пределах эпидермиса (фаза радиального роста, преинвазивная стадия), а затем прорастает в дерму (фаза вертикального роста, инвазивный рост). Кровеносные и лимфатические сосуды дермы служат путями распространения метастазов. Даже на преинвазивной стадии опухоль легко узнать по окраске, которой она обязана пролиферации атипичных меланоцитов, как правило, продуцирующих меланин. Прогноз при различных клинических формах меланомы зависит прежде всего от продолжительности фазы радиального роста, которая у лентиго-меланомы составляет от нескольких лет до нескольких десятилетий, у поверхностно распространяющейся меланомы — от нескольких месяцев до 2 лет, а у узловой меланомы не превышает 6 мес. Поскольку в фазе радиального роста опухоль практически не метастазирует (а некоторые исследователи считают, что вообще не метастазирует), крайне важно выявить заболевание именно на этой стадии, то есть когда толщина опухоли не превышает 0,75 мм.
Классификация
Меланома
Широко распространенные формы
• Поверхностно распространяющаяся меланома.
• Узловая меланома.
• Лентиго-меланома. Редкие формы
• Акральная лентигинозная меланома.
• Меланома слизистых.
• Меланома, растущая из врожденного невоклеточного невуса.
• Меланома, растущая из диспластического невуса. Крайне редкая форма
• Десмопластическая меланома.
Предшественники меланомы
• Врожденный невоклеточный невус (гигантский или мелкий).
• Диспластический невус.
• Злокачественное лентиго.
Диспластический невус
Диспластический невус — это приобретенное пигментное образование, гистологически представленное беспорядочной пролиферацией полиморфных атипичных меланоцитов. Он возникает на чистой коже или как компонент сложного невоклеточного невуса. Диспластический невус обладает характерными клиническими и гистологическими признаками, отличающими его от приобретенных невоклеточных невусов. Его считают предшественником поверхностно распространяющейся меланомы и рассматривают как фактор риска меланомы.
Синонимы: невус Кларка, атипичное родимое пятно.
Эпидемиология
Частота
Диспластический невус встречается у 5% белого населения. Его обнаруживают практически у всех больных с семейной мелано-мой и у 30—50% больных со спорадической меланомой.
Раса
Болеют в основном белые. Данных о распространенности невуса среди негров и азиатов нет. У японцев встречается очень редко.
Возраст
Дети и взрослые.
Пол
Мужчины и женщины болеют одинаково часто.
Наследственность
Тип наследования — аутосомно-доминант-ный.
Анамнез
Течение
Диспластические невусы, как правило, начинают появляться позже, чем приобретенные невоклеточные невусы, — незадолго до начала полового созревания, и продолжают появляться на протяжении многих лет, до самой старости. Для них нехарактерна инволюция (по крайней мере, они подвергаются ей гораздо реже, чем приобретенные невоклеточные невусы). В отличие от дис-пластического невуса приобретенные невоклеточные невусы никогда не появляются у пожилых, а те, которые есть, в пожилом возрасте исчезают.
Провоцирующие факторы Считается, что развитию диспластического невуса способствует инсоляция. Тем не менее их нередко обнаруживают на участках тела, всегда скрытых от солнечных лучей, например на волосистой части головы и в промежности.
Жалобы Отсутствуют.
Семейный анамнез
Диспластические невусы бывают спорадическими и семейными. В последнем случае заболевание называют синдромом диспласти-ческих невусов. При этом у других членов семьи риск меланомы повышен даже в отсутствие диспластических невусов.
Физикальное исследование
См. табл. 9-А (клинические признаки приобретенного невоклеточного невуса, диспластического невуса и меланомы) и рис. 9-1, 9-2,9-3. Меланома, растущая из диспластического невуса, представляет собой небольшую папулу (часто иного цвета или оттенка) на поверхности исходного образования (рис. 9-3 и 9-4).
Дифференциальный диагноз
Врожденный невоклеточный невус, приобретенный невоклеточный невус, поверхностно распространяющаяся меланома, меланома in situ, злокачественное лентиго, невус Шпиц, базальноклеточный рак кожи (пигментированная форма).
Дополнительные исследования
Патоморфология кожи Локализация изменений — эпидермис. Гиперплазия и пролиферация меланоцитов, которые в виде веретенообразных клеток располагаются в один ряд вдоль базального слоя эпидермиса, как при лентиго, либо в виде эпителиоидных клеток образуют рассеянные гнезда неправильной формы. Первый процесс обозначают термином «ленти-гинозная меланоцитарная дисплазия», второй — «эпителиоидноклеточная меланоцитарная дисплазия».
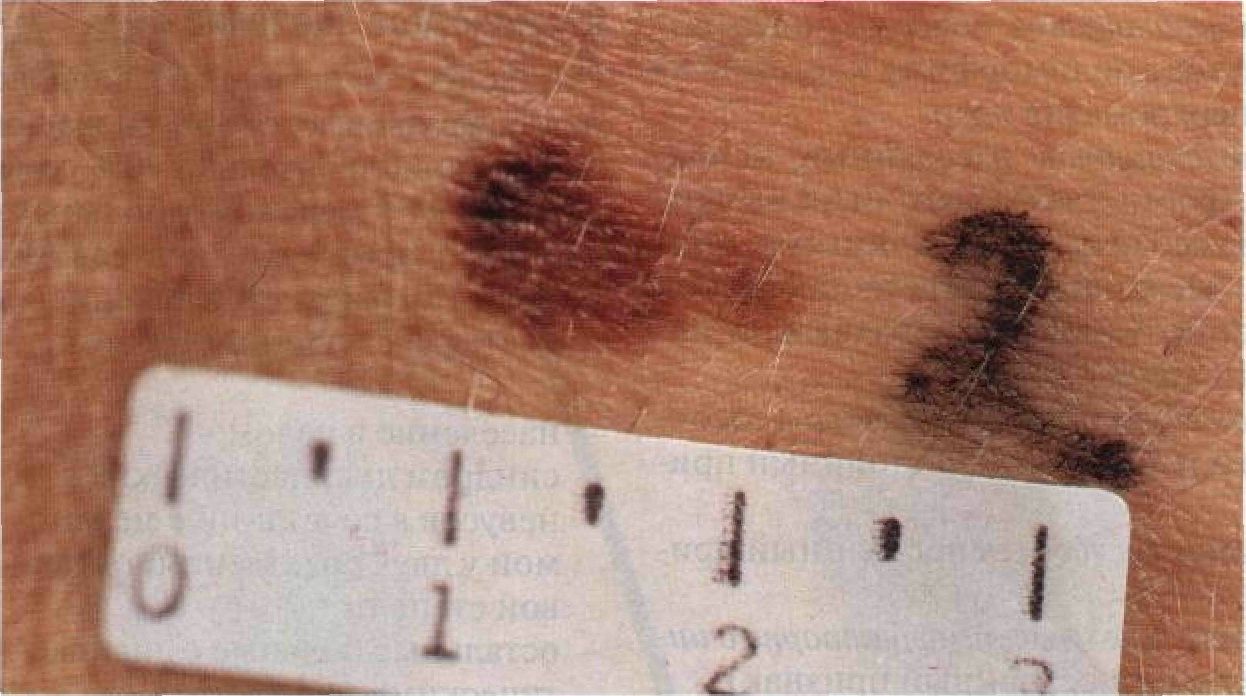
Рисунок 9-1. Диспластический невус.Большое (1,2 см в диаметре) неравномерно окрашенное коричневое пятно овальной формы с размытыми границами. В месте, соответствующем десяти часам условного циферблата, имеется слегка приподнятый над уровнем кожи участок

Рисунок 9-2. Диспластический невус.Две крупных овальных коричневых плоских папу-! лы. Окраска папул неравномерная
• Атипизм меланоцитов: более крупные размеры клеток, полиморфизм клеток и их ядер, гиперхромазия ядер.
• Гнезда меланоцитов: рассеянные, неправильной формы, образуют «перемычки» между межсосочковыми клиньями эпидермиса. Меланоциты веретенообразной формы ориентированы параллельно поверхности кожи.
• Разрастание коллагеновых волокон в сосочках дермы и фиброз (непостоянный признак).
• Разрастание сосудов (непостоянный признак).
• Рыхлые или плотные лимфоцитарные инфильтраты (непостоянный признак).
Многие диспластические невусы образуются на месте сложного невоклеточного неву-са (изредка — на месте пограничного). При этом в центре образования находится внут-ридермальный компонент, свойственный невоклеточному невусу, от которого простирается меланоцитарная дисплазия, свойственная диспластическому невусу. У некоторых диспластических невусов внутридер-мальный компонент отсутствует.
Осмотр под лампой Вуда
В ультрафиолетовом свете значительно лучше видна гиперпигментация эпидермиса.
Эпилюминесцентная микроскопия Эта неинвазивная методика значительно увеличивает точность клинического диагноза (см. приложение Б).
Диагноз
Клиническая картина в сочетании с эпилю-минесцентной микроскопией. Диагноз должен быть подтвержден гистологически, для чего иссекают полностью один из невусов. После гистологического подтверждения диагноза в обязательном порядке обследуют братьев, сестер, детей и родителей больного.
Этиология и патогенез
Синдром диспластических невусов и семейная меланома обусловлены мутациями различных генов, чаще всего 1р36 или 9р21. Клоны мутантных меланоцитов могут активизироваться под действием солнечного света. У больных с диспластическими неву-сами, получающих иммунодепрессанты (например, после трансплантации почки), риск меланомы еще более повышается.
Клиническое значение
Согласно статистике, из диспластических невусов развиваются 36% спорадических ме-ланом, приблизительно 70% семейных ме-ланом и 94% меланом у больных с синдромом диспластических невусов. Вероятность заболеть меланомой в течение жизни оценивается следующим образом:
— население в целом 0,8%
— синдром диспластических 100% невусов в сочетании с меланомой у двух родственников первой степени
— остальные больные с дисплас- 18,0% тическими невусами
Последнее изменение этой страницы: 2016-06-09
lectmania.ru. Все права принадлежат авторам данных материалов. В случае нарушения авторского права напишите нам сюда...