
Категории:
ДомЗдоровьеЗоологияИнформатикаИскусствоИскусствоКомпьютерыКулинарияМаркетингМатематикаМедицинаМенеджментОбразованиеПедагогикаПитомцыПрограммированиеПроизводствоПромышленностьПсихологияРазноеРелигияСоциологияСпортСтатистикаТранспортФизикаФилософияФинансыХимияХоббиЭкологияЭкономикаЭлектроника
Инфекции, вызванные вирусом папилломы человека
См. также гл. 28, «Вирус папилломы человека», «Бородавки и верруциформная эпидермодисплазия», и гл. 32, «Остроконечные кондиломы», «Бовеноидный папулез». По мере нарастания иммунодефицита бородавки и остроконечные кондиломы становятся множественными, поражают обширные участки кожи и слизистой и с трудом поддаются лечению. Однако более опасен вызываемый вирусом папилломы человека бовеноидный папулез — заболевание, предшествующее плоскоклеточному раку. Бовеноидный папулез чаще всего поражает шейку матки, вульву, половой член, промежность и заднепроходный канал. У ВИЧ-инфицированных женщин он встречается в 6—8 раз чаще, чему остальных женщин. Если наметившаяся тенденция к удлинению продолжительности жизни ВИЧ-инфицированных сохранится, следует ожидать у них роста заболеваемости бовеноидным папулезом и плоскоклеточным раком. При локализации бовеноидного папулеза на наружных половых органах, в промежности и заднепроходном канале криодеструкция, электрокоагуляция, лазерная терапия и местное лечение фторурацилом более эффективны, чем радикальная операция.
Кандидоз
См. также гл. 25, «Кандидоз кожи», «Кандидоз слизистых». ВИЧ-инфицированные часто страдают кандидозом рта, глотки, пищевода, вульвы и влагалища. Кандидоз рта и глотки встречается почти у всех больных и часто служит первым проявлением СПИДа. Выделяют четыре клинические формы поражения рта и глотки: молочницу (псевдомембранозный кандидоз), гиперпластический кандидоз (кандидозная лейкоплакия), атрофический кандидоз и заеду (кандидоз-ный хейлит). Кандидоз пищевода, трахеи, бронхов и легких развивается при выраженном иммунодефиците и входит в официальный перечень оппортунистических инфекций при СПИДе. У ВИЧ-инфицирован- ных чаще, чем у остальных людей, встречаются рецидивирующий кандидозный вуль-вовагинит и различные формы кандидоза кожи, а у ВИЧ-инфицированных детей — кандидоз ногтей и ногтевых валиков (кан-дидозная паронихия и тотальный дистрофический онихомикоз).
Контагиозный моллюск
См. также гл. 28, «Контагиозный моллюск». Встречается у 18% ВИЧ-инфицированных, тяжесть проявлений зависит от степени иммунодефицита. Характерны множественные элементы — папулы и узлы (рис. 33-17) и одиночные опухолевидные элементы диаметром более 1 см (рис. 33-16). Излюбленная локализация — лицо, особенно области роста бороды и усов, шея и кожные складки. Распространению инфекции способствует бритье, поэтому больным рекомендуют отрастить бороду или бриться как можно реже. На ушных раковинах встречаются кистозные элементы. Кожа ладоней и подошв, не имеющая волосяных фолликулов, страдает крайне редко. В случае множественных высыпаний на лице дифференциальный диагноз должен включать глубокие микозы — криптококкоз, гистоплазмоз, кок-цидиоидоз, пенициллиоз. Лечение направлено не на искоренение контагиозного моллюска, а скорее на ликвидацию косметических дефектов. Используют криодеструк-цию, кюретаж, электрокоагуляцию и лазерную терапию.
Лекарственная токсидермия
См. также гл. 22, «Лекарственная сыпь». Частота побочных реакций на лекарственные средства при ВИЧ-инфекции резко возрастает. По-видимому, это связано со снижением иммунитета и нарушением функции иммунной системы. Так, через 1—2 нед после начала лечения триметопримом/суль-фаметоксазолом кореподобная сыпь появляется у 50—60% больных СПИДом. Очень часто вызывают сыпь сульфадиазин, дап-сон, ампициллин и амоксициллин. Препараты, содержащие сульфонамидную группу, гораздо чаще, чем обычно, вызывают синдром Лайелла.
Сифилис
См. также гл. 32, «Сифилис». Как правило, сифилис у ВИЧ-инфицированных протекает без особенностей. При первичном сифилисе появляется безболезненный твердый шанкр, при вторичном — сифилитическая розеола и папулезный сифилид. Однако заболевание прогрессирует быстрее: иногда от заражения до развития третичного сифилиса проходит всего несколько месяцев.
Стафилококковые инфекции
См. также гл. 2, «Фолликулит», гл. 23, «Импетиго и эктима», «Абсцесс, фурункул и карбункул», и гл. 24, «Инфекции мягких тканей: рожа и флегмона». Staphylococcus aureus — самый частый возбудитель бактериальных инфекций кожи у ВИЧ-инфицированных. Носительство стафилококков в носоглотке у ВИЧ-инфицированных выявляют в два раза чаще (у 50%), чем у остального населения. Стафилококковая инфекция служит причиной фолликулита, фурункулов, карбункулов, флегмоны и тромбофлебита, а также осложняет течение других дерматозов — диффузного нейродермита, чесотки, хронического язвенного герпеса, саркомы Капоши. Каждое из перечисленных заболеваний может осложниться бактериемией и сепсисом.
Приложение А. Элементы сыпи

Рисунок А-1. Пятно (macula).Пятно — это ограниченный участок кожи с измененной окраской. Пятно находится на одном уровне с окружающей кожей, его нельзя пропалытировать. Иногда папулы тоже выглядят как пятна, различить их помогает осмотр с боковым освещением. Это может оказаться важным для дифференциальной диагностики пигментных образований. Размеры пятен могут быть любыми. Причины появления пятен: (1) гипопигментация (например, витилиго) и гиперпигментация — накопление меланина (примеры — пятно типа кофе с молоком при нейрофиброматозе, А, и монгольское пятно, Б) или гемосидерина (Г); (2) аномалии развития сосудов кожи (например, капиллярная гемангио-ма); (3) временное расширение капилляров. Пятна, обусловленные временным расширением капилляров, называют гиперемическими, или эритемой (В). При диаскопии гиперемическое пятно исчезает. Если же покраснение сохраняется, причиной пятна может служить выход эритроцитов за пределы сосуда. Такое пятно называется геморрагическим (Г). Мелкие геморрагические пятна называются петехиями, крупные — экхимозами
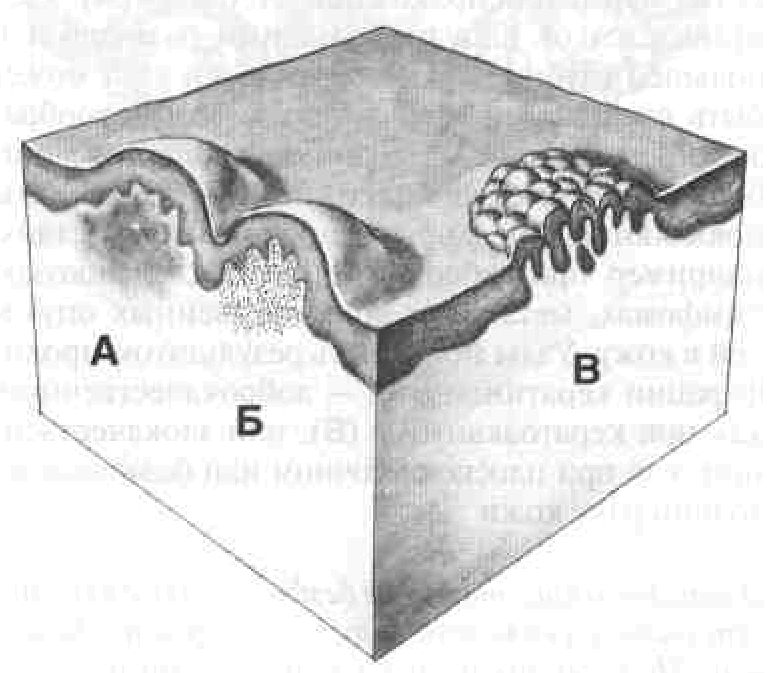
Рисунок А-2. Папула (papula).Папула — это бесполостное поверхностное образование диаметром до 0,5 см. Папулы обычно выступают над поверхностью окружающей кожи, их можно пропальпировать. Причины образования папул: отложение экзогенных веществ или продуктов метаболизма (А), клеточная инфильтрация (Б), локальная гиперплазия (В). Папулы, образованные в результате пролиферации кератиноцитов (В) или меланоцитов, четко отграничены от окружающей кожи. Более глубокие папулы, образованные клеточным инфильтратом, имеют расплывчатые границы. Поверхность папулы может быть ровной либо покрытой множеством мелких тесно расположенных выступов, называемых вегетациями (В). При слиянии папул образуются более крупные элементы, четко отграниченные от окружающей кожи, — их называют бляшками (см. рис. А-3)

Рисунок А-3. Бляшка (plax).Бляшка — это уплощенное образование, приподнятое над уровнем кожи и занимающее относительно большую площадь. Бляшки нередко образуются путем слияния папул, например при псориазе и грибовидном микозе. Как правило, они имеют четкие границы. Крупные бляшки с расплывчатыми границами, образованные утолщенной кожей с усиленным кожным рисунком, называют лихенизацией (показана на рисунке). Лихенизация развивается в результате постоянного расчесывания кожи, чаще всего — у людей, страдающих аллергическими заболеваниями. Она встречается при диффузном нейродермите, псориазе, грибовидном микозе
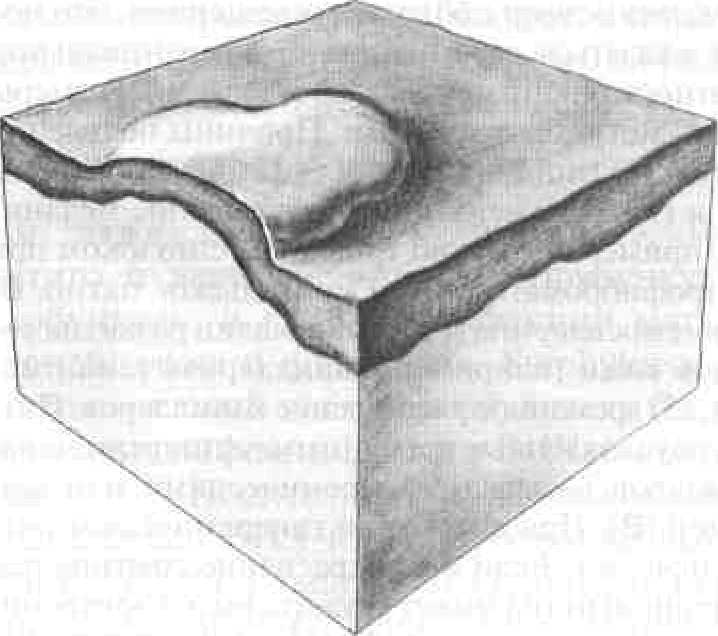
Рисунок А-4. Волдырь (urtica).Волдырь — это бледно-розовая папула или бляшка с плоской поверхностью, которая появляется при отеке дермы. Отличительная черта волдырей — недолговечность: обычно они существуют не дольше нескольких часов. Форма волдырей может быть круглой, кольцевидной или неправильной. Из-за перемещения отека дермы форма и размеры волдырей быстро меняются
Волдыри, не исчезающие в течение 72 ч, — признак уртикарного васкулита. В этом случае показана биопсия

Рисунок А-5. Узел (nodulus).Узел — это плотное пальпируемое образование круглой или овальной формы, расположенное в эпидермисе (Б), дерме или подкожной клетчатке (А). Узел отличается от папулы большими размерами и большей глубиной. Гистологически узел может быть представлен инфильтратом (А), новообразованием (Б) либо отложением продуктов метаболизма в дерме или подкожной клетчатке. Узлы появляются при многих внутренних болезнях, например при туберкулезе, глубоких микозах, лимфомах, метастазах злокачественных опухолей в кожу. Узлы могут быть результатом пролиферации кератиноцитов — доброкачественной, как при кератоакантоме (Б), или злокачественной, как при плоскоклеточном или базальноклеточном раке кожи
Длительно существующие безболезненные узлы могут быть симптомом многих внутренних болезней. Необходимы биопсия и посев измельченного биоптата

Рисунок А-6. Везикула (vesicula) и пузырь (bulla).Отграниченная поверхностная полость, приподнятая над уровнем кожи и содержащая жидкость, называется везикулой, если ее диаметр меньше 0,5 см, и пузырем — если диаметр больше 0,5 см. Стенки пузырей и везикул бывают настолько тонкими, что сквозь них просвечивает содержимое — плазма, лимфа, кровь или внеклеточная жидкость. Пузыри и везикулы образуются при расслоении эпидермиса (внутриэпидермальная полость) или при отслоении эпидермиса от дермы (субэпидермальная полость, показана на рисунке)
Если везикулы располагаются группами (так называемое герпетиформное расположение), показаны проба Цанка и выделение вируса в культуре клеток

Рисунок А-7. Везикула и пузырь.Отслойка рогового слоя эпидермиса приводит к образованию субкорнеальных везикул и пузырей (А). Это происходит, например, при импетиго и субкор-неальном пустулезном дерматозе. Другой механизм образования внутриэпидермальных полостей — межклеточный отек, или спонгиоз (Б). Спонгиоз встречается при аллергических реакциях замедленного типа (например, аллергический контактный дерматит) и дисгидротической экземе. Везикулы, которые образовались в результате спонгиоза, не всегда удается распознать при осмотре

Рисунок А-8. Везикула и пузырь. Внутриэпидермальные везикулы и пузыри могут образовываться из-за разрушения межклеточных мостиков. В результате клетки шиповатого слоя эпидермиса разъединяются, а щели заполняются экссудатом. Этот процесс называется акантолизом (А); он характерен для пузырчатки. При вирусных инфекциях (герпес, опоясывающий лишай, ветряная оспа) акантолиз происходит вследствие баллонной дистрофии эпидермиса (Б)
При вирусных инфекциях везикулы и пузыри обычно имеют пупковидное вдавление в центре. При обнаружении множественных пузырей у пожилых необходимы биопсия и иммунофлюоресцентное окрашивание для исключения пузырчатки и буллезного пемфигоида

Рисунок А-9. Пустула (pustula).Пустула — это отграниченная поверхностная полость в коже, содержащая гнойный или гнойно-геморрагический экссудат. Гной может быть белого, желтого или желто-зеленого цвета. Пустулы развиваются вокруг волосяных фолликулов либо на гладкой коже. Размеры и форма их различны. Пустула, развивающаяся вокруг волосяного фолликула, всегда имеет коническую форму и в центре, как правило, пронизана волосом. При герпесе, опоясывающем лишае, ветряной оспе пустулы образуются в результате нагноения везикул
Любые пустулы служат показанием к бактериологическому исследованию для выявления патогенных бактерий и грибов. Проводят микроскопию мазка, окрашенного по Граму, и посев

Рисунок А-10. Корка (crusta).Корки образуются при засыхании плазмы, крови или гнойного экссудата на поверхности кожи. Корки могут быть тонкими, хрупкими, легко крошащимися (А) или толстыми, спаянными с кожей (Б). Корки, образованные высохшей плазмой, имеют желтую окраску, гноем — зеленую или желто-зеленую, кровью — бурую или темно-красную. Поверхностные тонкие корки медового цвета характерны для импетиго (А). В случаях, когда экссудат пропитывает все слои эпидермиса, корки толстые и отделяются с трудом. Если при этом имеется некроз подлежащих тканей, элемент называется эктимой (Б)

Рисунок А-11. Чешуйка (squama).Каждые 27 сут происходит полная смена клеток эпидермиса — кератиноцитов. По мере продвижения от базального слоя к поверхности кератиноциты теряют ядра и другие органеллы и превращаются в роговое вещество. В норме роговой слой слущивает-ся незаметно. При ускорении пролиферации кератиноцитов, как это происходит при псориазе (А), формирование рогового слоя нарушается, в нем обнаруживают клетки с ядрами (паракератоз), а на поверхности кожи появляются чешуйки. Чешуйками называют отторгающиеся частицы рогового слоя эпидермиса, а шелушением — сам процесс отторжения. Чешуйки бывают крупными (пластинчатое шелушение) или мелкими, как пыль (муковидное шелушение). Они могут плотно сидеть на коже или отделяться легко. Жесткие, с трудом отделяемые чешуйки образуются, например, при солнечном кератозе (Б) из-за локального утолщения рогового слоя. Кожа при этом становится шершавой, как грубая наждачная бумага

Рисунок А-12. Язва (ulcus).Язва — это дефект кожи, при котором утрачен эпидермис и сосоч-ковый слой дермы. Глубокие язвы захватывают все слои дермы и подкожную клетчатку. Язва всегда возникает на месте предшествующего патологического процесса; этим она отличается от раны, представляющей собой дефект здоровых тканей. Эрозия — это поверхностный дефект кожи, при котором утрачен только эпидермис, а дерма остается интактной. Язвы всегда заживают с образованием рубца, а при заживлении эрозий рубца не остается. В установлении причины язвы помогают ее локализация, состояние краев и дна, характер отделяемого и изменения окружающей кожи (узлы, экскориации, варикозные вены, оволосение, потоотделение, наличие пульса на периферических артериях)
Если язва не обусловлена артериальной или венозной недостаточностью, необходимы инцизионная биопсия и посев измельченного биоптата
Приложение Б. Клинические и лабораторные методы исследования в дерматологии
Клинические методы
• Осмотр под лупой. Элементы сыпи лучше всего рассматривать с помощью простой ручной лупы (увеличение х7) или бинокулярной лупы (х5—40). Так гораздо проще разглядеть роговые пробки в устьях волосяных фолликулов — при красной волчанке, сетку Уикхема — при красном плоском лишае, телеангиэктазии — при базальноклеточном раке кожи, неравномерность окраски — при меланоме (для лучшего различения синих и серых участков на кожу наносят каплю вазелинового масла). В последние годы в распоряжении дерматологов появился дермато-скоп — лупа со встроенной подсветкой и увеличением х10—30. При использовании иммерсионного масла дерматоскоп позволяет осмотреть все слои эпидермиса и границу эпидермиса и дермы. Этот метод носит название эпилюминесцентной микроскопии. В дифференциальной диагностике пигментных образований он незаменим.
• Осмотр с боковым освещением в затемненной комнате помогает рассмотреть рельеф высыпаний (небольшие выпуклости и впадины, неразличимые при обычном освещении), а также оценить распространенность сыпи.
• Приглушенный свет в смотровой комнате усиливает контраст между гипопигменти-рованными и гиперпигментированными пятнами и здоровой кожей.
• Осмотр под лампой Вуда помогает в диагностике многих заболеваний кожи и волос, в том числе порфирий. Ультрафиолетовый свет получают путем установки на ртутную лампу фильтра, состоящего из кремния и оксида никеля (фильтр Вуда). Фильтр проницаем только для излучения с длиной волны 320—400 нм и имеет максимум пропускания на волне 360 нм. Под действием этого излучения начинают светиться пигменты (в частности, меланин) и некоторые патогенные микроорганизмы. Лампа Вуда незаменима в диагностике эритразмы (кораллово-красное свечение) и дерматофитий, поражающих стержень волоса (зеленовато-желтое свече- ние). Для порфирий характерно розово-красное свечение мочи под лампой Вуда, которое усиливается при добавлении разведенной соляной кислоты. Лампа Вуда позволяет увидеть даже незначительные изменения пигментации кожи и у белых, и у темнокожих больных. Гипопигменти-рованные пятна (например, при тубероз-ном склерозе и отрубевидном лишае) становятся более светлыми, но все же не такими белыми, как пятна витилиго, которые вообще лишены меланоцитов. Гипер-пигментированные пятна (веснушки, хло-азма) под лампой Вуда становятся более темными. Если же меланин откладывается в дерме (например, монгольское пятно), цвет пятна не меняется. Таким образом, с помощью лампы Вуда можно установить локализацию отложений меланина, хотя у темнокожих сделать это намного сложнее.
• Диаскопия — это осмотр элементов сыпи после надавливания на них предметным стеклом или стеклянным шпателем. Метод позволяет легко отличить гипереми-ческое пятно (эритему) от геморрагического (петехий и экхимозов): геморрагическая сыпь при диаскопии цвета не меняет. Диаскопию используют в диагностике саркоидоза (симптом яблочного желе — цвет высыпаний меняется на желтовато-бурый), туберкулеза кожи, лимфом и кольцевидной гранулемы.
• Проба с уксусной кислотой помогает выявить остроконечные кондиломы на доклинической стадии. Марлевую салфетку, пропитанную 5% уксусной кислотой, оборачивают вокруг полового члена или помещают между половыми губами. Через 5— 10 мин половые органы осматривают под лупой (хЮ). Остроконечные кондиломы при этом выглядят как мелкие белые папулы. Проба показана при обследовании половых партнеров женщин, инфицированных вирусом папилломы человека.
Пробы
• Симптом Унны — признак пигментной крапивницы. Симптом считают положительным, если бурые пятна или едва за- метные папулы после растирания тупым предметом (например, шпателем) краснеют, набухают и превращаются в волдырь. Волдырь может появиться не сразу, а через 5—10 мин.
• Симптом Ауспица (феномен кровяной росы) считают положительным, если при легком поскабливании шелушащегося образования получают точечные, не сливающиеся между собой капельки крови. Симптом положителен при псориазе, но не является патогномоничным.
• Аппликационные пробы применяют при аллергическом контактном дерматите для подтверждения диагноза и выявления аллергена, а также при хронических или атипичных зудящих высыпаниях (например, на кистях и стопах). Исследуемые вещества помещают в плоские чашечки (камеры Финна), которые прикрепляют к коже лейкопластырем. Вещества должны находиться на коже в течение 24—48 ч. В том месте, где был нанесен аллерген, через 48— 72 ч появляется папулезно-везикулезная сыпь. С помощью аппликационной пробы можно вызвать аллергическую реакцию на любом участке кожи и, таким образом, создать «облегченную» модель болезни. Эта проба проще и безопаснее провокационной, поскольку рассчитана на низкие концентрации аллергенов, небольшие участки кожи и кратковременность контакта аллергенов с кожей. Перечень аллергенов, используемых для аппликационных проб, можно найти в руководствах по клинической иммунологии.
• Аппликационные фотопробы — это сочетание аппликационной пробы и ультрафиолетового облучения. Пробы используют в диагностике фотоаллергических реакций. Фотоаллергены наносят на кожу в два ряда и закрывают повязкой на 24 ч. Затем один ряд облучают, а второй используют как контрольный. Результаты пробы считывают через 48—96 ч.
Микроскопическое исследование
• Микроскопия мазка, окрашенного по Грому, и посев экссудата или измельченного биоп-сийного материала показаны при подозрении на бактериальную инфекцию и канди-доз. Узлы и язвы подвергают инцизионной биопсии: иссекают клиновидный кусочек кожи вместе с подкожной клетчаткой. Полученный материал измельчают в стерильной ступке и проводят посев на среды для бактерий (в том числе для типичных и атипичных микобактерий) и грибов. Микроскопия мазка, обработанного гидро-ксидом калия, позволяет обнаружить мицелий дерматофитов. Для исследования используют покрышки везикул, чешуйки (желательно свободный край), волосы. Ткани обрабатывают 10—30% гидрокси-дом калия и осторожно нагревают (см. рис. 25-2). Кроме того, проводят посев материала на среду Сабуро. Проба Цанка — микроскопическое исследование соскоба со дна везикулы. Проба позволяет выявить акантолитические клетки при пузырчатке и синдроме ошпаренной кожи; гигантские многоядерные клетки (кератиноциты, содержащие по 10— 12 ядер) — при герпесе, опоясывающем лишае и ветряной оспе. Соскоб делают скальпелем, очень осторожно, потом переносят материал на предметное стекло. Мазок окрашивают по Гимзе, Райту или метиленовым синим. При микроскопии обращают внимание на акантолитические и гигантские многоядерные клетки. В последнее время для диагностики герпеса широко используют выделение вируса в культуре клеток.
Лабораторная диагностика чесотки. Чесотку следует заподозрить у каждого больного с мучительным генерализованным зудом и высыпаниями (папулами и экскориациями) на сгибательной поверхности запястий, в межпальцевых промежутках, на ягодицах или наружных половых органах. Для подтверждения диагноза исследуют соскоб с элемента сыпи. Патогномоничный элемент сыпи при чесотке — чесоточный ход. Чесоточные ходы представляют собой прямые или извитые выпуклые полоски длиной 0,5—1,0 см. Ихлегче всего найти на сгибательной поверхности запястья, в межпальцевых промежутках и на локтевой поверхности ладони. (Если чесоточные ходы не видны, для соскоба используют папулу или покрышку везикулы.) На чесоточный ход стерильным лезвием наносят каплю вазелинового масла. Затем тем же лезвием делают соскоб элемента — до появления капелек крови (примерно 6 движений). Материал вместе с маслом переносят на предметное стекло и исследуют под микроскопом. Чесоточные клещи имеют размеры от 0,2 до 0,4 мм (см. рис. 30-8). Диагноз считается установленным при обнаружении клещей, их яиц или экскрементов.
Биопсия кожи
Удобный доступ и разнообразие методов исследования материала (световая и электронная микроскопия, иммунофлюоресцентное окрашивание) делают биопсию кожи одной из самых простых и в то же время информативных методик, имеющихся в распоряжении дерматолога.
Выбор места биопсии зависит прежде всего от стадии развития элементов сыпи. Как правило, свежие высыпания имеют больше характерных гистологических особенностей. Поэтому для биопсии обычно выбирают элементы, появившиеся не более 24 ч тому назад. Это особенно важно при заболеваниях, сопровождающихся везикулярной сыпью и пузырями (пузырчатка, герпес). При некоторых заболеваниях, в частности при дис-коидной красной волчанке, для биопсии выбирают старые элементы, существующие от 2 до 6 нед.
Чаще всего проводят пункционную биопсию, для чего используют специальный трубчатый нож диаметром 3—4 мм. Он представляет собой полый цилиндр с режущим краем, который продвигают в толщу кожи, вращая большим и указательным пальцами. При этом получают столбик ткани, состоящий из эпидермиса, дермы и подкожной клетчатки. Основание столбика отсе- кают ножницами. Если планируется иммунофлюоресцентное окрашивание (например, при пузырных дерматозах или красной волчанке), нужно заранее проконсультироваться с врачом-лаборантом, так как для этого требуется специальная методика биопсии.
Узлы обычно иссекают целиком, вместе с подкожной клетчаткой (тотальная биопсия).
Независимо от размеров биоптата при необходимости его можно разрезать пополам. Одну половину отправляют на гистологическое исследование, вторую используют для посева, иммуноцитохимического, вирусологического и других исследований. Образцы, предназначенные для посева, помещают в стерильный контейнер.
Образцы, предназначенные для световой микроскопии, сразу же помещают в фиксирующую жидкость (нейтральный раствор формальдегида на фосфатном буфере). Перед отправкой в лабораторию каждый образец снабжают выпиской из истории болезни.
Показания к биопсии: все новообразования кожи с подозрением на злокачественный рост, все пузырные дерматозы (иммунофлюоресцентное окрашивание обязательно), неясность диагноза.
Приложение В. Генерализованный зуд без сыпи
Постоянный сильный зуд способен отравить больному жизнь ничуть не меньше, чем боль. Человек не спит ночами, у него портятся отношения с близкими, постоянная усталость мешает работать. Вынести зуд нередко даже труднее, чем боль. Боль можно устранить анальгетиками, а от зуда эффективных средств нет. Поэтому врачи часто чувствуют, что они не в силах помочь такому больному.
Тактика ведения больных, страдающих генерализованным зудом, во многом похожа на тактику лечения патомимий — искусственных болезней кожи. И в том, и в другом случае диагноз ставят методом исключения — только после того, как будут одна за другой перебраны все органические причины заболевания.
Дифференциальная диагностика генерализованного зуда представлена в таблице В-2, план обследования больного — в таблице В-1. Таблица В-3 целиком посвящена анальному зуду.
Таблица В-1. Генерализованный зуд: план обследования больного
Высыпания, обнаруженные при осмотре кожных покровов, нередко ошибочно расценивают как причину зуда, в то время как на самом деле они представляют собой его результат. Для того чтобы избежать этой ловушки, нужно помнить, что постоянное расчесывание и растирание кожи неизбежно приводит к ее повреждению.
Обследование больного с генерализованным зудом начинают с тщательного осмотра кожных покровов, а потом приступают к сбору анамнеза и физикальному исследованию. По мере необходимости назначают лабораторные и инструментальные исследования.
Первое посещение
1. Подробный анамнез болезни
Предшествовали ли зуду какие-либо высыпания? Нарушен ли из-за зуда сон? (оценка интенсивности зуда)
2. Общее состояние: похудание, утомляемость, лихорадка, недомогание.
3. Психотравмирующие ситуации в недавнем прошлом.
4. Применение лекарственных средств, способных вызвать генерализованный зуд.
5. Осмотр кожных покровов в поисках признаков ксеродермии, чесотки, педикулеза (гниды платяных вшей следует искать на одежде).
6. Физикальное исследование, включая пальпацию всех групп лимфоузлов. Взрослым показано пальцевое ректальное исследование и анализ кала на скрытую кровь (гваяковая проба), но это можно отложить до следующего посещения.
7. Если зуд длится дольше 2 нед, нужны дополнительные данные (см. «Последующие посещения», пп. 1—4).
8. Если при осмотре заподозрена ксеродермия или сухая экзема (которая особенно часто встречается зимой), рекомендуйте больному ванны с добавлением масел. Объясните ему, что ванна в данном случае — это не гигиеническая, а лечебная процедура, поэтому мыло использовать не нужно. После ванны нужно принять душ и нанести на кожу смягчающее средство.
9. Проба на дермографизм.
10. Следующее посещение назначают через 2 нед.
Последующие посещения
Если симптоматическое лечение не принесло облегчения, проводят следующие мероприятия.
1. Консультация дерматолога.
2. Рентгенография грудной клетки.
3. Детальное исследование органов и систем.
4. Лабораторные исследования: СОЭ, глюкоза плазмы натощак, исследование функции почек, биохимические показатели функции печени, серодиагностика вирусных гепатитов, исследование функции щитовидной железы, исследование кала на яйца гельминтов.
5. Если диагноз остается неясным, показано полное гинекологическое обследование, включая цитологическое исследование мазков с шейки матки. • •..,
BernhardJ.D. (ed.). Itch Mechanisms and Management of Pruritis. New York: McGraw-Hill, 1994, 211—215.
Таблица В-2.Генерализованный зуд: дифференциальный диагноз
Эндокринные болезни и метаболические нарушения
Тиреотоксикоз
Сахарный диабет
Гипотиреоз
Хроническая почечная недостаточность Злокачественные новообразования
Лимфомы и лейкозы
Миеломная болезнь
Другие злокачественные новообразования
(редко) Паразиты
Чесотка*
Платяные вши
Анкилостомидозы (анкилостомоз, некато-роз, унцинариоз)
Онхоцеркоз
Аскаридоз Болезни печени
Обструкция желчных путей (рак головки поджелудочной железы)
Первичный билиарный цирроз
Внутрипеченочный холестаз (при беременности) Болезни крови
Эритремия
Железодефицитная анемия
Психические расстройства Преходящие
Стресс Постоянные
Дерматозойный бред
Психогенный зуд (депрессия, тревожные расстройства)
Невротические экскориации Аллергия к лекарственным и наркотическим средствам Аспирин Декстран Кодеин Морфин Полимиксин В Скополамин Тубокурарина хлорид Этанол
Разное
Ксеродермия
Старческий зуд**
Зуд беременных, дерматозы беременных
Контакт со стекловолокном
Кожные болезни
* Характерные для чесотки высыпания бывают не всегда. .
** Необъяснимый интенсивный зуд у людей старше 70 лет в отсутствие ксеродермии и эмоциональных перегрузок.
Таблица В-3.Анальный зуд
Больные с анальным зудом нередко смиряются с бессонными ночами и прочими вызываемыми им неудобствами, оставив всякую надежду на выздоровление.
Подобно генерализованному зуду, анальный зуд может быть первичным, возникающим вне связи с другим заболеванием, и вторичным. Поэтому в первую очередь исключают дерматофитии, канди-доз, псориаз, себорейный дерматит и другие болезни, которые могут служить причиной зуда. Эн-теробиоз — относительно редкая причина, встречающаяся в основном у детей.
Ведущую роль в патогенезе первичного анального зуда играет загрязнение кожи каловыми массами из-за несоблюдения личной гигиены или слабости сфинктера заднего прохода (подтекание кала во время отхождения газов и при растяжении прямой кишки). Это приводит к раздражению кожи и возникновению зуда. Развивается порочный круг: зуд -> расчесывание —> лихенизация -> усиление зуда. .,
Устранить лихенизацию помогает короткий курс сильнодействующих кортикостероидов для наружного применения. Однако основные усилия должны быть направлены на борьбу с патогенетическими факторами.
• Расчесывание кожи вокруг заднего прохода. Приступы нестерпимого зуда, приводящие к расчесыванию, возникают обычно после дефекации и по ночам. Тревожность и эмоциональные перегрузки способствуют усилению зуда. Состояние больного можно несколько облегчить с помощью примочек с ментолом и камфорой.
• Несоблюдение личной гигиены. Для очищения заднего прохода лучше всего использовать ватные тампоны, пропитанные настойкой гамамелиса (Hamamelis virginiana). Необходимо как можно чаще пользоваться биде либо принимать душ или ванну. После подмывания кожу обильно припудривают тальком, который впитывает загрязнения в течение дня. Мазями и масляными эмульсиями пользоваться не следует, так как они усиливают зуд.
Приложение Г. Сыпь и лихорадка: дифференциальный диагноз
Внезапный подъем температуры и появление сыпи, как правило, пугают больного и заставляют срочно обратиться к врачу. В США из всех обращений за экстренной медицинской помощью на долю подобных случаев приходится 10%.
От того, насколько быстро поставлен диагноз и начато лечение, порой зависит человеческая жизнь (например, при сепсисе). Между тем установить причину сыпи и лихорадки — непростая задача. Врачу приходится полагаться в основном на свои глаза, то есть ставить диагноз и начинать лечение (антибиотиками или кортикостероидами) исключительно по клинической картине, задолго до того, как будут получены результаты лабораторных исследований. Именно поэтому дифференциальной диагностике сыпи придается такое важное значение.
Быстрая диагностика важна еще и потому, что многие заболевания, протекающие с сыпью и лихорадкой, заразны. К ним относятся вирусные инфекции (энтеровирусные, парвовирусные, ветряная оспа, краснуха, корь) и бактериальные инфекции (стрептококковые, стафилококковые, менингокок-ковые, брюшной тиф, сифилис). Своевременно изолировав больного, можно предупредить распространение инфекции.
При осмотре больного в первую очередь следует определить, какими морфологическими элементами представлена сыпь. Другие важные диагностические признаки: форма элементов (кольцевидная? мишеневид-ная?), расположение элементов (линейное? в пределах одного дерматома?), локализация высыпаний (открытые участки? туловище? конечности? слизистые?). Необходимо также выяснить, где появились первые высыпания (например, при пятнистой лихорадке Скалистых гор сыпь сначала появляется на запястьях и лодыжках) и каким образом сыпь развивалась (так, при кори сыпь распространяется от головы к стопам за 3 сут, а при краснухе она проделывает этот путь за 24— 48 ч и затем в том же порядке исчезает — сначала на лице, потом на туловище и конечностях).
Все болезни, протекающие с лихорадкой и сыпью, можно условно разделить на четыре группы (табл. Г-1).
Методы экспресс-диагностики
Эти исследования можно произвести сразу или в течение 8 ч.
• Проба Цанка — микроскопическое исследование соскоба со дна везикулы. Вскрывают везикулу, осторожно делают соскоб брюшистым скальпелем и переносят материал на предметное стекло. После подсушивания на воздухе мазок окрашивают по Райту или Гимзе. Проба позволяет выявить акантолитические клетки и гигантские многоядерные клетки (см. приложение Б).
• Выделение вируса в культуре клеток (широко используется в диагностике герпеса).
• Микроскопия мазка, окрашенного по Гра-му. Материал для исследования получают путем соскоба или аспирационной биопсии. При менингококковом сепсисе возбудители почти всегда присутствуют в элементах сыпи, при диссеминированной гонококковой инфекции и гангренозной эк-тиме их удается увидеть довольно редко.
• Мазки-отпечатки. Исследование незаменимо при глубоких микозах и лейшманио-зе. Препарат готовят, несколько раз прикладывая предметное стекло к внутренней поверхности биоптата, затем немедленно фиксируют в 95% этаноле. Окрашенные специальными методами мазки исследуют в цитологической лаборатории.
• Биопсия кожи показана при любой геморрагической сыпи, при воспаленных узлах с локализацией в дерме и при язвах. Ее проводят под местной анестезией с помощью специального трубчатого ножа диаметром 3—4 мм. Часть полученного материала измельчают и делают посев на среды для бактерий и грибов. Во многих лабораториях результаты гистологического исследования можно получить уже через 8 ч.
• Анализы крови и мочи. Посев крови, серологическая диагностика сифилиса и красной волчанки занимают 24 ч. При аллергических васкулитах в осадке мочи находят эритроцитарные цилиндры.
• Микроскопия в темном поле. При вторичном сифилисе в элементах сыпи можно обнаружить бледную трепонему. Для материала, полученного из полости рта, этот метод не годится, поскольку микрофлора полости рта содержит других спирохет.
Таблица Г-1. Сыпь и лихорадка: дифференциальный диагноз
Пятна, папулы, узлы или бляшки
Аденовирусные инфекции
Брюшной тиф
Внезапная экзантема (возбудитель — герпесвирус человека типа 6)
Вторичный сифилис
Гепатит В (<
Последнее изменение этой страницы: 2016-06-09
lectmania.ru. Все права принадлежат авторам данных материалов. В случае нарушения авторского права напишите нам сюда...