
Категории:
ДомЗдоровьеЗоологияИнформатикаИскусствоИскусствоКомпьютерыКулинарияМаркетингМатематикаМедицинаМенеджментОбразованиеПедагогикаПитомцыПрограммированиеПроизводствоПромышленностьПсихологияРазноеРелигияСоциологияСпортСтатистикаТранспортФизикаФилософияФинансыХимияХоббиЭкологияЭкономикаЭлектроника
СЛЕПАЯ КИШКА И ЧЕРВЕОБРАЗНЫЙ ОТРОСТОК
Слепая кишка, caecum, представляет собой часть толстой кишки, расположенную дистальнее места перехода конечного отдела тонкой кишки в восходящую ободочную кишку. Длина ее колеблется от 1 до 10 см, в большинстве случаев 5—6 см. В исключительно редких случаях слепая кишка совершенно не выражена и червеобразный отросток отходит сразу же ниже места перехода конечного отдела тонкой кишки в восходящую ободочную кишку. Диаметр слепой кишки колеблется в пределах 3—11 см, в среднем от 6 до 7 см.
Форма. Наблюдаются различные формы слепой кишки: мешковидная, полусферическая, бухтообразная и коническая или воронкообразная (эмбриональная форма) (рис. 399).

399. Формы слепой кишки.
а — мешковидная; б — полусферическая; в — бухтообразная; г — конусообразная.
Наиболее часто встречается полусферическая форма, реже — мешкообразная или бухтообразная.
Воронкообразная форма наблюдается редко, она возникает вследствие задержки роста слепой кишки в период эмбрионального развития и характеризуется постепенным сужением кишки в направлении от основания к вершине.
Положение и проекция. Слепая кишка обычно находится в правой подвздошной ямке и лишь в редких случаях располагается высоко в области правого подреберья или опускается ниже правой подвздошной ямки в полость малого таза. У молодых субъектов слепая кишка располагается выше, чем у пожилых. Варианты положения слепой кишки изображены на рис. 400.

400. Варианты положения слепой кишки.
1 — подпеченочное; 2 — подвздошное; 3 — тазовое.
Вершина слепой кишки чаще проецируется на середину паховой связки, реже она располагается на 2—3 см выше паховой связки. Наблюдаются также случаи, когда основание слепой кишки находится вблизи висцеральной поверхности печени.
Брюшинный покров. Слепая кишка покрыта брюшиной со всех сторон и поэтому может свободно смещаться относительно своего основания. Между задней стенкой кишки и пристеночной брюшиной располагается recessus retrocaecalis (рис. 401), который ограничен снаружи складкой брюшины, plica retrocaecalis.

401. Брюшинные карманы в области слепой кишки.
1 — recessus ileocaecalis superior; 2 — ileum (отсечена); 3 — recessus ileocaecalis inferior; 4 — ureter dexter; 5 — mesenteriolum appendicis vermiformis; 6 — appendix vermiformis; 7 — recessus retrocaecalis; 8 — plica retrocaecalis; 9 — caecum.
Иногда между слепой кишкой и пристеночной брюшиной наблюдается брыжейка. В отдельных случаях задняя поверхность кишки сращена с пристеночной брюшиной, вследствие чего слепая кишка теряет подвижность. В подобных случаях, например при аппендэктомии, ее невозможно вывести в операционную рану.
Синтопия. Спереди, а также слева слепая кишка покрыта петлями тонкой кишки, справа от нее располагается латеральный канал. В тех случаях, когда слепая кишка переполнена содержимым или раздута газами, она оттесняет петли тонкой кишки кнутри и соприкасается с передней, брюшной стенкой. Иногда слепая кишка соприкасается с сигмовидной кишкой; это наблюдается в тех случаях, когда петля сигмовидной кишки смещается в правую подвздошную ямку.
Задняя стенка кишки прикрывает подвздошно-поясничную мышцу и отделена от нее пристеночной брюшиной, забрюшинной клетчаткой и подвздошной фасцией. Нередко, особенно если кишка раздута газами, она прикрывает мочеточник и внутренние семенные сосуды. Мочеточник может располагаться также у медиальной стенки слепой кишки или на 3—4 см кнутри от нее.
В отдельных случаях слепая кишка опускается в полость малого таза и соприкасается с прямой кишкой, подвздошной кишкой, мочевым пузырем, а у женщин, кроме того, с широкой маточной связкой, маткой и придатками ее.
Червеобразный отросток, appendix vermiformis, отходит чаще всего от заднемедиальной стенки слепой кишки. Расстояние между основанием его и местом перехода тонкой кишки в толстую колеблется в пределах 0,6—5 см. Значительно реже отросток отходит от вершины слепой кишки. Длина его непостоянна, по нашим данным, она колеблется от 4 до 12 см, и наиболее часто бывает равна 8—10 см. Диаметр отростка достигает 0,4—1,2 см, в среднем — 0,7 см.
Проекция, положение, синтопия. Проекция основания отростка на переднюю брюшную стенку весьма непостоянна. Наиболее часто основание проецируется на границе средней и правой трети lin. biiliaca (точка Ланца) или на границе нижней и средней трети линии, соединяющей пупок с передней верхней остью подвздошной кости (точка Мак Бурнея) (рис. 402). Значительно реже основание отростка проецируется на переднюю брюшную стенку в других точках надчревной, чревной и подчрев-ной областей. В одних случаях эта проекционная точка находится на различных уровнях срединной линии живота, в других — у правого подреберья, на уровне паховой связки и т. д. Непостоянство положения червеобразного отростка является одной из причин диагностических ошибок при его воспалении.

402. Главные проекционные точки основания червеобразного отростка на переднюю брюшную стенку.
1 — точка Мак Бурнея; 2 — точка Ланца.
Отросток может занимать различное положение по отношению к слепой кишке (рис. 403). В одних случаях он раслполагается кнутри от слепой кишки и вершиной свисает в полость малого таза. При этом спереди и снутри от него лежат петли тонкой кишки, а иногда и сальник, а сзади — большая поясничная мышца, мочеточник и подвздошные сосуды. В области малого таза он может соприкасаться с дном мочевого пузыря или с прямой кишкой, а у женщин, кроме того, с яичниками и маточными трубами. В других случаях червеобразный отросток приподнимается кверху, иногда он соприкасается или припаян к нижнему листку брыжейки тонкой кишки. Нередко отросток лежит кпереди или кзади от слепой кишки. В последнем случае он может располагаться внутрибрюшинно или забрюшинно (ретроцекальное и ретроперитонеальное положение отростка). В очень редких случаях червеобразный отросток располагается под печенью.

403. Варианты положения червеобразного отростка по отношению к слепой кишке.
1 — нисходящее; 2 — боковое (латеральное); 3 — внутреннее (медиальное); 4 — заднее (ретроцекальное, дорсальное); 5 — переднее (вентральное).
Ретроперитонеальное положение червеобразного отростка затрудняет его удаление, так как при этом он располагается глубоко в ране, позади слепой кишки, а иногда позади восходящей ободочной кишки; очень часто он бывает окружен сращениями и припаян к задней брюшной стенке. При таком положении отростка воспалительный процесс может распространяться на жировую клетчатку и органы забрюшинного пространства, а также в поясничную область, что может привести к возникновению поддиа-фрагмального или околопочечного абсцессов.
Брюшинный покров, брыжейка. Червеобразный отросток покрыт брюшиной со всех сторон. Он имеет свою брыжейку, mesenteriolum appendicis vermiformis, которая в большинстве случаев представляет собой дубликатуру брюшины треугольной формы. Одна сторона брыжейки фиксирована к червеобразному отростку, другая — к слепой кишке и конечному отделу тонкой кишки. В свободном крае брыжейки проходят основные лимфатические и кровеносные сосуды, а также нервные сплетения.
Брыжейка может быть длинной или короткой, ширина ее у основания достигает 3—4 см. Иногда брыжейка сморщивается, что ведет к изменению формы отростка. Жировая клетчатка, заключенная между листками брыжейки, может быть различно выражена. В одних случаях в брыжейке имеется довольно значительная прослойка жировой клетчатки, толщина которой достигает 0,5—1 см. В других случаях клетчатка выражена слабо, так что между листками брыжейки довольно отчетливо определяются кровеносные сосуды, направляющиеся к стенке отростка.
ВОСХОДЯЩАЯ ОБОДОЧНАЯ КИШКА
Продолжением слепой кишки кверху является восходящая ободочная кишка, colon ascendens. Она располагается в части брюшной полости на протяжении от подвздошной ямки до правого подреберья, длина ее колеблется в пределах 3—16 см, в среднем составляя 10 см. Иногда при высоком формировании илеоцекального угла восходящая ободочная кишка очень коротка или совершенно не выражена, в таких случаях продолжением слепой кишки является поперечная ободочная кишка. Диаметр восходящей ободочной кишки колеблется в пределах от 3 до 7 см и в среднем равняется 5 см.
Отношение к брюшине. Восходящая ободочная кишка спереди и с боков покрыта брюшиной. Задняя поверхность ее лишена брюшинного покрова и посредством соединительнотканных волокон фиксирована к жировой клетчатке забрюшнного пространства. Ширина забрюшинной части кишки колеблется от 0,5 до 7 см, в среднем равняясь 4 см. Иногда восходящая ободочная кишка со всех сторон покрыта брюшиной и соединена с задней брюшной стенкой посредством брыжейки, длина которой не превышает 3—4 см.
Положение и синтопия. Восходящая ободочная кишка располагается в желобе, образованном m. psoas major, m. quadratus lumborum и m. transversus abdominis, и доходит до нижнего полюса правой почки. Спереди она покрыта петлями тонкой кишки или непосредственно соприкасается с передней брюшной стенкой. Нередко верхняя часть ее прикрыта начальной частью поперечной ободочной кишки. Сзади восходящая ободочная кишка отделена от поперечной мышцы живота и квадратной мышцы забрюшинной клетчаткой и фасцией. Иногда к заднемедиальной стенке кишки прилежит правый мочеточник, обычно же он располагается на расстоянии 1—4 см кнутри от кишки. Слева от восходящей ободочной кишки находится правый мезентериальный синус, справа — правый латеральный канал. Последний отграничен брюшиной, выстилающей боковую часть брюшной стенки, и восходящей ободочной кишкой. Вверху он сообщается с сумками верхнего отдела брюшной полости, внизу — с правой подвздошной ямкой и полостью малого таза. Вдоль правого латерального канала из верхнего отдела брюшной полости в полость малого таза может распространяться гной, кровь, желчь или содержимое желудка и двенадцатиперстной кишки при прободных язвах.
В правом подреберье, на месте перехода восходящей ободочной кишки в поперечную ободочную, образуется правая кривизна, flexura coli dextra. Она располагается соответственно нижнему полюсу правой почки, прикрывая его на протяжении 1—6 см, и непосредственно соприкасается с жировой капсулой почки. Вверху правая ободочная кривизна граничит с висцеральной поверхностью правой доли печени.
ПОПЕРЕЧНАЯ ОБОДОЧНАЯ КИШКА
Поперечная ободочная кишка, colon transversum, является продолжением восходящей ободочной кишки. Она простирается от правой до левой ободочной кривизны. Длина поперечной ободочной кишки, по нашим данным, равняется 40—100 см, наиболее часто 50—60 см.
Отношение к брюшине. Брыжейка, большой сальник. В отличие от восходящей и нисходящей ободочной кишки, colon transversum, покрыта брюшиной со всех сторон и имеет довольно длинную брыжейку, mesocolon, которая позволяет ей свободно смещаться в различные отделы брюшной полости. Длина брыжейки в среднем отделе кишки достигает 10—22 см, а в направлении правой и левой ободочной кривизны уменьшается до 2—3 см. Брыжейка фиксируется к задней брюшной стенке в поперечном или, чаще, в косом направлении, соответственно положению поджелудочной железы. Корень ее начинается на нисходящей части двенадцатиперстной кишки, пересекает переднюю поверхность головки поджелудочной железы, затем располагается по нижнему краю (в редких случаях — по передней поверхности) тела и хвоста поджелудочной железы и заканчивается на уровне левой почки. Длина корня, по нашим данным, колеблется в пределах 20—30 см. В mеsocolon располагаются артериальные, венозные и лимфатические сосуды, а также нервы, идущие к поперечной ободочной кишке.
Нижняя поверхность брыжейки поперечной ободочной кишки соприкасается с петлями тонкой кишки, а иногда отдельные петли тонкой кишки сращены с ней. Верхняя поверхность брыжейки поперечной ободочной кишки отграничивает снизу полость сальниковой сумки. Нередко в области пилорической части желудка брыжейка поперечной ободочной кишки сращена с желудочно-ободочной связкой.
Передняя поверхность кишки сращена с большим сальником, верхняя часть которого между большой кривизной желудка и поперечной ободочной кишкой известна под названием желудочно-ободочной связки.
Большой сальник представляет собой две дубликатуры брюшины, между которыми в большинстве случаев располагается щелевидное пространство — полость большого сальника.
Размеры и форма большого сальника весьма непостоянны. Ширина его у места прикрепления к поперечной ободочной кишке колеблется от 25 до 60 см. Длина большого сальника весьма вариабильна: справа — от 4 до 25 см, в средней части — от 0 до 30 см и слева — от 4 до 35 см. Сальник может иметь прямоугольную, клиновидную, зубчатую и другие формы.
Поскольку листки брюшины, образующие большой сальник, у взрослых срастаются на некотором протяжении, полость большого сальника не соответствует его внешним размерам. Обычно полость находится в левой или средней части большого сальника и лишь в единичных случаях распространяется на его правую часть. Иногда полость большого сальника разделена отдельными сращениями на несколько камер.
Задняя дубликатура большого сальника всегда сращена с поперечной ободочной кишкой вдоль сальниковой ленты. Передняя же дубликатура приращена к кишке только частично, поэтому в большинстве случаев между листками сальника имеется щелевидное пространство, через которое можно проникнуть из сальниковой сумки в полость большого сальника.
Свободная часть сальника очень подвижна и поэтому может занимать различное положение, соприкасаясь или срастаясь со многими органами брюшной полости.
Положение и синтопия. Поперечная ободочная кишка (главным образом средняя часть ее) обладает большой подвижностью и может смещаться кверху, соприкасаясь с передней поверхностью желудка, опускаться книзу до уровня лонного сочленения или еще ниже — в полость малого таза, поэтому форма ее весьма непостоянна.
Большая подвижность поперечной ободочной кишки и различное положение, которое она может занимать в брюшной полости, являются причиной того, что иногда поперечная ободочная кишка может быть содержимым пупочных, паховых или бедренных грыж.
Вверху и справа начальная часть поперечной ободочной кишки соприкасается с висцеральной поверхностью правой доли печени и желчным пузырем. Если поперечная ободочная кишка располагается высоко в надчревной области, то она прикрывает не только правую долю печени и желчный пузырь, но также квадратную, а иногда и левую долю печени. В средней части кишка граничит с передней поверхностью желудка или располагается у большой кривизны его, с которой она соединена посредством желудочно-ободочной связки. Слева colon transversum соприкасается с facies colica lienis, снизу с петлями тонкой кишки, иногда с петлей сигмовидной кишки, сзади с двенадцатиперстной кишкой и поджелудочной железой, а спереди с передней брюшной стенкой.
В левом подреберье поперечная ободочная кишка переходит в нисходящую ободочную кишку, образуя левую кривизну, flexura coli sinistra, которая располагается несколько выше правой кривизны и сращена соединительнотканными волокнами с жировой капсулой левой почки. Между диафрагмой и левой кривизной ободочной кишки натянута диафрагмально-ободочная связка, lig. phrenicocolicum, ограничивающая слепой карман, saccus lienalis, в котором размещается передний полюс селезенки.
НИСХОДЯЩАЯ ОБОДОЧНАЯ КИШКА
Нисходящая ободочная кишка, colon descendens, является продолжением поперечной ободочной кишки. Она располагается в левой части брюшной полости на протяжении от левого подреберья до левой подвздошной ямки. Длина ее колеблется в пределах 5—20 см, в среднем составляя 15 см. Диаметр нисходящей ободочной кишки несколько меньше диаметра восходящей ободочной кишки и достигает 3— 5cм.
Отношение к брюшине. Нисходящая ободочная кишка покрыта брюшиной спереди и с боков, а задняя стенка ее сращена с забрюшинной клетчаткой. Ширина забрюшинной части кишки 0,3—4 см. Примерно в 1/4 случаев нисходящая ободочная кишка имеет брыжейку, длина которой достигает 1—8 см.
Положение и синтопия. Нисходящая ободочная кишка располагается кнаружи от m. psoas major на квадратной мышце поясницы и поперечной мышце живота. В левой подвздошной ямке или на уровне гребня подвздошной кости она переходит в сигмовидную кишку. Справа от нисходящей ободочной кишки располагается левый мезентериальный синус, а слева — левый латеральный канал. Последний ограничен восходящей ободочной кишкой и брюшиной, выстилающей боковую часть брюшной стенки.
Нисходящая ободочная кишка соприкасается с петлями тонкой кишки; если она переполнена содержимым или раздута газами, то может соприкасаться также с передней брюшной стенкой.
В редких случаях к colon descendens прилежит сигмовидная кишка. Левый мочеточник располагается примерно на расстоянии 4 см кнутри от кишки.
СИГМОВИДНАЯ КИШКА
Сигмовидная кишка, colon sigmoideum, начинается в левой подвздошной ямке или на уровне гребня подвздошной кости и заканчивается в малом тазу на уровне II—III крестцовых позвонков. Длина сигмовидной кишки от 20 до 75 см, в среднем — 40 см.
Отношение к брюшине, брыжейка. Сигмовидная кишка полностью покрыта брюшиной и соединена с брюшной стенкой посредством брыжейки, длина которой колеблется в пределах 10—17 см. Корень брыжейки начинается в левой подвздошной ямке, пересекает подвздошно-поясничную мышцу, левый мочеточник, а также общие подвздошные сосуды и заканчивается на уровне II—III крестцовых позвонков.
У основания брыжейки нередко располагается межсигмовидный карман, recessus intersigmoideus. Этот карман легко обнаружить, если петлю сигмовидной кишки приподнять кверху и натянуть ее брыжейку. Обычно он представляет собой небольшое углубление длиной 1—9 см и шириной 1—4 см. Примерно в 1/3 случаев он отсутствует.
Положение и синтопия. Поскольку сигмовидная кишка имеет довольно длинную брыжейку, она свободно может смещаться в различные отделы брюшной полости: к срединной линии живота, в полость малого таза, в правую подвздошную ямку, вверх по направлению к печени или желудку. Однако наиболее часто петля сигмовидной кишки опускается из левой подвздошной ямки вниз, пересекает большую поясничную мышцу и располагается в полости малого таза.
Сигмовидная кишка на большом протяжении соприкасается с петлями тонких кишок, а иногда бывает сращена с ними довольно прочными спайками; отдельные участки ее могут прилежать к передней брюшной стенке. Вершина петли сигмовидной кишки может соприкасаться со всеми органами брюшной полости и полости малого таза, исключая поджелудочную железу.
ПРЯМАЯ КИШКА
Прямая кишка, rectum, является конечным отделом толстой кишки. Верхняя граница ее соответствует примерно II—III крестцовым позвонкам.
Форма прямой кишки находится в зависимости от степени ее наполнения. Различают ампулярную форму, когда ампула хорошо выражена, и цилиндрическую — если ампула не выражена.
Прямую кишку подразделяют на ампулярную часть, ampulla recti, и анальный канал, canalis analis.
Ампулярная часть кишки наиболее расширена и занимает примерно две трети всей длины ее. Вверху она переходит в сигмовидную кишку, а внизу — в анальный канал, заканчивающийся заднепроходным отверстием (anus).
Длина прямой кишки колеблется в пределах 12—18 см, причем ампулярная часть ее составляет 8—10 см, а анальный канал — 4—6 см.
У заднепроходного отверстия располагается внутренний сфинктер прямой кишки, m. sphincter ani internus, состоящий из циркулярных волокон гладкой мускулатуры. Снаружи он окружен кольцевыми мышечными пучками, образующими наружный сфинктер, m. sphincter ani externus.
Слизистая оболочка в анальной части кишки образует продольные складки в виде валиков, columnae analis. Эти складки, направляясь книзу, несколько утолщаются и соединяются между собой, образуя геморроидальную зону, zona haemorrhoidalis, в подслизистом слое которой располагается венозное сплетение.
В верхней части ампулы прямой кишки имеется складка слизистой оболочки, которая называется третьим сфинктером. Слизистая оболочка опорожненной прямой кишки собирается в многочисленные складки, исчезающие при наполнении кишки.
Верхний отдел прямой кишки частично смещен во фронтальной плоскости и располагается несколько слева от срединной линии, что обусловлено левосторонним положением сигмовидной кишки.
Прямая кишка изогнута также в сагиттальной плоскости. Верхний отдел ее образует крестцовую дугу, flexura sacralis, соответствующую изгибу крестца и копчика. Нижний отдел кишки, перегибаясь через вершину копчика, образует промежностную дугу, flexura perinealis, выпуклостью обращенную кпереди. Наиболее выступающая кпереди часть дуги соответствует уровню предстательной железы и удалена от заднепроходного отверстия примерно на 6—7 см.
Отношение к брюшине. Линия перехода брюшины на прямую кишку спереди располагается в поперечном направлении, а с боков идет косо кзади и кверху в направлении мыса.
У мужчин брюшина, переходя с мочевого пузыря на прямую кишку, покрывает верхушки семенных пузырьков и образует прямокишечнопузырное пространство, excavatio rectovesicalis, соответствующее примерно уровню IV—V крестцовых позвонков. Наиболее глубокая часть прямокишечно-пузырного пространства находится на расстоянии 6—8 см от заднепроходного отверстия. С боков прямокишечно-пузырное пространство ограничено одноименными складками брюшины, идущими в переднезаднем направлении от мочевого пузыря к прямой кишке.
У женщин брюшина, покрывая заднюю поверхность матки, а также частично заднюю поверхность влагалища, переходит на переднюю стенку прямой кишки и образует прямокишечно-маточное пространство, excavatio rectouterina. С боков это пространство ограничено двумя брюшинными складками, plicae rectouterinae, идущими от боковой и задней стенок матки к боковой стенке ампулы прямой кишки. Наиболее глубокая часть прямокишечно-маточного пространства располагается на расстоянии б—6 см от заднепроходного отверстия и, следовательно, доступна для исследования через влагалище и прямую кишку.
В верхний отдел прямокишечно-пузырного и прямокишечно-маточного пространства могут проникать петли тонкой кишки, сигмовидная кишка, а иногда и слепая кишка с червеобразным отростком. В этих пространствах обычно скопляется экссудат или гной при воспалительных процессах в брюшной полости, а также кровь при повреждении органов живота или малого таза.
Положение и синтопия. Прямая кишка располагается в заднем отделе полости малого таза. Спереди от нее находятся мочеполовые органы; у мужчин: мочевой пузырь, семенные пузырьки, ампулы семявыносящих протоков, предстательная железа и частично мочеиспускательный канал (рис. 404); у женщин: матка и влагалище (рис. 405). К боковым стенкам ампулы прямой кишки могут прилежать петли тонких кишок или сигмовидная кишка. Под брюшиной прямая кишка соприкасается с подбрюшинной клетчаткой, мышцами, сосудами и нервами. Тазовые отделы мочеточников располагаются на расстоянии 1—2,5 см кнаружи от кишки.

404. Сагиттальный распил мужского таза.
1 — promontorium; 2 — os sacrum; 3 — peritonaeum; 4 — ureter dexter; 5 — ampulla recti; 6 — excavatio rectovesicalis; 7 — os coccygis; 8 — lig. anococcygeum; 9 — m.. sphincter ani externus; 10 — anus; 11 — prostata; 12 — m. bulbocavernosus; 13 — bulbus penis; 14 — uretra; 15 — corpus cavernosum penis; 16 — lig. suspensorium penis; 17 — vesicula seminalis; 18 — symphysis pubica; 19 — vesica urinaria.

405. Сагиттальный распил женского таза.
1 — promontorium; 2 — os sacrum; 3 — peritonaeum; 4 — ureter dexter; 5 — ampulla recti; б — uterus; 7 — excavatio rectouterina; 8 — os coccygis; 9 — lig. anococcygeurn; 10 — m. sphincter ani externus; 11 — anus; 12 — vagina; 13 — uretra; 14 — clitoris; 15 — corpus cavernosus clitoridis; 16 — lig. suspensorium clitoridis; 17 — symphysis pubica; 18 — vesica urinaria; 19 — ovarium; 20 — tuba uterina.
Основание ампулы прямой кишки находится на мышцах, поднимающих задний проход, mm. levatores ani, часть волокон которых вплетается в продольные мышечные пучки прямой кишки.
Сзади от ампулы прямой кишки находится жировая клетчатка, в которой располагаются кровеносные сосуды (a. sacralis media, aa. sacrales laterales), лимфатические сосуды, а также стволы и ветви симпатических нервов.
Ампулярная часть прямой кишки располагается в фасциальной капсуле, являющейся частью висцеральной пластинки тазовой фасции. Между стенкой прямой кишки и капсулой имеется слой рыхлой клетчатки, позволяющей легко выделить кишку при операции.
Анальный канал прямой кишки находится ниже m. levator ani. Спереди от него располагается bulbus penis, с боков он соприкасается с клетчаткой седалищно-прямокишечных ямок, а сзади прилежит к копчику.
У женщин передняя стенка прямой кишки в нижнем отделе соединена с задней стенкой влагалища. Толщина слоя, образованного прямой кишкой и задней стенкой влагалища, достигает 1 см. Книзу этот слой переходит в промежность в виде сильно развитой мышечной, жировой и соединительной ткани, простирающейся между vestibulum vaginae и anus.
КРОВОСНАБЖЕНИЕ ТОЛСТОЙ КИШКИ
Кровоснабжение толстой кишки осуществляется различными артериальными сосудами. К правому отделу толстой кишки идут сосуды от верхней брыжеечной артерии, к левому — сосуды от нижней брыжеечной артерии (рис. 406). Конечный отдел толстой кишки, т. е. прямая кишка, кровоснабжается артериями, идущими от нижней брыжеечной, внутренней подвздошной и внутренней срамной артерий.

406. Кровоснабжение толстой кишки.
1 — mesocolon transversum; 2 — v. mesenterica inferior; 3 — a. mesenterica inferior; 4 — a. colica sinistra; 5 — colon descendens; 6 — aa. et vv. sigmoideae; 7 — a. et v. iliaca communis; 8 — a. et v. rectalis superior; 9 — colon sigmoideum; 10 — appendix vermiformis; 11 — caecum; 12 — a. et v. ileocolica; 13 — colon ascendens; 14 — a. et v. colica dextra; 15 — a. et v. mesenterica superior; 16 — a. et v. colica media; 17 — colon transversum.
От верхней брыжеечной артерии в область илеоцекального угла отходит подвздошно-ободочная артерия, a. ileocolica. Она идет сверху вниз, отклоняясь вправо, и лежит за брюшиной, выстилающей заднюю брюшную стенку. Уровень отхождения ее располагается на 6—10 см ниже места отхождения верхней брыжеечной артерии. Вблизи илеоцекального угла подвздошно-ободочная артерия делится на подвздошную и ободочную ветви. Первая направляется вдоль верхнего края подвздошной кишки и анастомозирует с a. ilei, вторая идет вблизи внутреннего края восходящей ободочной кишки. От подвздошной и ободочной ветви отходит ряд сосудов, которые кровоснабжают илеоцекальный угол, слепую кишку, брюшину, забрюшинную клетчатку и лимфатические узлы этой области.
Артерия червеобразного отростка, а. арреndicis vermiformis, отходит от подвздошно-ободочной артерии. Место отхождения артерии червеобразного отростка может располагаться выше деления подвздошно-ободочной артерии на подвздошную и ободочную ветви (наиболее частый вариант) или у места этого деления. Артерия червеобразного отростка может также отходить от подвздошной или ободочной ветви, а также от a. ilei (рис. 407). Артерия червеобразного отростка вначале располагается кзади от конечного отдела подвздошной кишки, затем проходит в свободном крае брыжейки червеобразного отростка и отдает к нему 4—5 ветвей.

407. Варианты отхождения a. appendicis vermiformis.
1 — a. ileocolica; 2 — a. appendicis vermiformis; 3 — ileum; 4 — appendix vermiformis; 5 — caecum.
К восходящей ободочной кишке направляется правая ободочная артерия, a. colica dextra. Место отхождения ее располагается на 5—8 см ниже начала верхней брыжеечной артерии. Она также может отходить общим стволом со средней ободочной или подвздошно-ободочной артерией.
Правая ободочная артерия делится на две ветви: нисходящую и восходящую. Первая из них соединяется с ветвью подвздошно-ободочной артерии, образуя артериальную дугу, от которой к восходящей ободочной кишке отходят многочисленные ветви; вторая направляется в брыжейку поперечной ободочной кишки. Иногда правая ободочная артерия отсутствует, в таких случаях анастомоз восходящей ветви подвздошно-ободочной артерии осуществляется с ветвью средней ободочной артерии.
Кровоснабжение поперечной ободочной кишки осуществляется несколькими артериями: средней ободочной, правой ободочной, добавочной средней ободочной, левой ободочной артерией или ее ветвью.
Средняя ободочная артерия, a. colica media, отходит от верхней брыжеечной артерии примерно на 4—8 см ниже ее начала. Добавочная средняя ободочная артерия также в большинстве случаев отходит от верхней брыжеечной артерии.
Наиболее часто брыжеечное русло формируется из двух источников: средней ободочной артерии и восходящей ветви левой ободочной артерии. Если брыжеечное русло формируется из трех артерий, то в нем принимают участие в одних случаях правая и средняя ободочная артерии, а также восходящая ветвь левой ободочной артерии, в других — средняя ободочная артерия, добавочная ободочная артерия и восходящая ветвь левой ободочной артерии. На рис. 408 представлены варианты кровоснабжения поперечной ободочной кишки.

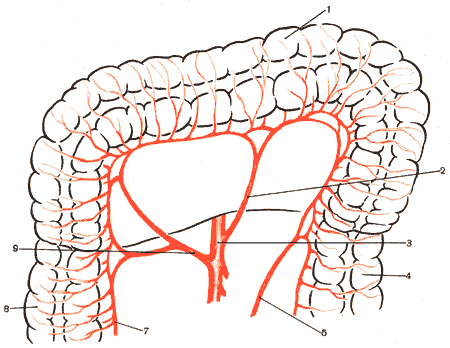
408. Варианты кровоснабжения поперечной ободочной кишки.
1 — colon transversum; 2 — a. colica media; 3 — a. mesenterica superior; 4 — colon descendens; 5 — a. colica sinistra; 6 — a. mesenterica inferior; 7 — a. ileocolica; 8 — colon ascendens; 9 — a. colica dextra.
Расположение основных артериальных стволов в брыжейке поперечной ободочной кишки следующее: в правом секторе наиболее часто находится средняя ободочная артерия, в среднем секторе — иногда средняя ободочная или добавочная средняя ободочная артерия, в левом секторе — восходящая ветвь левой ободочной артерии. Наибольшая концентрация артериальных стволов наблюдается в правом секторе брыжейки, реже в левом и еще реже в среднем секторе.
Основные артериальные стволы, направляясь к поперечной ободочной кишке, делятся преимущественно на две ветви. Эти ветви соединяются с ветвями других артериальных стволов и образуют аркады первого порядка, затем аркады первого порядка формируют аркады второго порядка, из которых в свою очередь возникают иногда аркады третьего порядка. Количество аркад непостоянно. От конечных аркад к стенке кишки отходят прямые артериальные сосуды, которые могут быть одиночными или делиться на несколько ветвей.
Нисходящая ободочная и сигмовидная кишки кровоснабжаются из системы нижней брыжеечной артерии, которая отходит от аорты на уровне III поясничного позвонка, на 3—4 см выше бифуркации аорты. Эта артерия располагается за пристеночной брюшиной задней брюшной стенки и на расстоянии 3—5 см от места отхождения делится на левую ободочную, сигмовидные и верхнюю прямокишечную артерии. Левая ободочная артерия, a. colica sinistra, направляется косо снизу вверх, справа налево и перекрещивает на своем пути левый мочеточник, а также внутренние семенные сосуды. От нее отходят восходящие и нисходящие ветви, которые анастомозируют вверху с ветвями средней или добавочной средней ободочной артерией, а внизу — с ветвями сигмовидной артерии. Ветви левой ободочной артерии анастомозируют также между собой. От артериальных дуг, образующихся вследствие этих анастомозов, отходят прямые артериальные сосуды к кишечной стенке.
Сигмовидные артерии, аа. sigmoideae, отходят от нижней брыжеечной артерии (наиболее часто) или от левой ободочной и верхней прямокишечной артерии (рис. 409). Количество их колеблется от одной до четырех. Направляясь к сигмовидной кишке, они анастомозируют между собой, образуя аркады, от которых идут прямые сосуды к кишечной стенке.

409. Варианты кровоснабжения сигмовидной кишки.
1 — a. mesenterica inferior; 2 — a. colica sinistra; 3 — aa. sigmoideae; 4 — colon sigmoideum; 5 — a. rectalis superior.
Верхняя прямокишечная артерия, a. rectalis superior, является прямым продолжением нижней брыжеечной артерии. Направляясь вниз, она пересекает начальный отдел общей подвздошной артерии и уходит в малый таз.
На задней поверхности прямой кишки она делится на две—три ветви, идущие к стенке кишки. Эти ветви анастомозируют между собой, а также со средними и нижними прямокишечными артериями.
Средняя прямокишечная артерия, a. rectalis media, отходит от внутренней подвздошной или внутренней срамной артерии. Она проходит по верхней поверхности m. levator ani и разветвляется в нижней части ампулы прямой кишки.
Нижняя прямокишечная артерия, a. rectalis inferior, отходит от внутренней срамной артерии в седалищно-прямокишечной ямке. Она кровоснабжает анальный канал и наружный сфинктер прямой кишки. На рис. 410 представлена схема кровоснабжения прямой кишки.

410. Схема кровоснабжения прямой кишки.
1 — aorta abdominalis; 2 — a. mesenterica inferior; 3 — a. colica sinistra; 4 — aa. sigmoideae; 5 — a. rectalis superior; 6 — a. sacralis media; 7 — a. iliaca communis; 8 — a. iliaca externa; 9 — a. iliaca interna; 10 — a. umbilicalis; 11 — a. glutaea superior; 12 — a. obturatoria; 13 — a. sacralis lateralis; 14 — a. glutaea inferior; 15 — a. Tectalis media; 16 — a. pudenda interna; 17 — a. rectalis inferior.
Артерии, питающие прямую кишку, имеют многочисленные анастомозы, поэтому перевязка отдельных ветвей не ведет к расстройству кровообращения.
Вены толстой кишки принадлежат к системе верхней и нижней брыжеечной вен. Причем, как правило, каждый артериальный ствол, идущий к стенке кишки, а также разветвления этих артериальных стволов сопровождаются одноименными венами. Только в редких случаях венозные стволы идут изолированно от одноименных артерий.
От правого фланга толстой кишки отток крови осуществляется по v. ileocolica, v. colica dextra, v. colica media, которые вливаются в верхнюю брыжеечную вену.
От слепой кишки, а также от конечного отдела тонкой кишки и начального отдела восходящей ободочной кишки кровь оттекает по подвздошно-ободочной вене. Правая ободочная вена принимает кровь из восходящей ободочной кишки. Она может впадать в верхнюю брыжеечную вену самостоятельно или общим стволом с подвздошно-ободочной или средней ободочной венами.
Отток крови от поперечной ободочной кишки происходит в систему верхней и нижней брыжеечной вены. В верхнюю брыжеечную вену впадают средняя ободочная и добавочная ободочная вены; в нижнюю брыжеечную вену направляется вена, сопровождающая восходящую ветвь левой ободочной артерии.
От нисходящей ободочной и сигмовидной кишки отток крови осуществляется по левой ободочной и сигмовидным венам.
Нижняя брыжеечная вена, v. mesenterica inferior, образующаяся путем слияния v. colica sinistra, vv. sigmoideae et v. rectalis superior, направляется кверху слева от позвоночного столба. Под брыжейкой поперечной ободочной кишки она располагается в plica duodenojejunalis, затем уходит под тело поджелудочной железы и впадает наиболее часто в верхнюю брыжеечную вену, реже в селезеночную вену или в угол слияния этих вен.
Венозная сеть прямой кишки состоит из трех сплетений: подслизистого, подфасциального и подкожного. Подслизистое сплетение располагается под слизистой оболочкой кишки у основания columnae anales. Вены подслизистого сплетения прободают мышечную оболочку кишки и соединяются с подфасциальным сплетением, которое располагается на мышечной оболочке прямой кишки. Из подфасциального сплетения формируется верхняя и средние прямокишечные вены, v. rectalis superior et vv. rectales mediae. Первая сопровождает одноименную артерию и впадает в нижнюю брыжеечную вену; вторые направляются во внутреннюю подвздошную вену. Подкожное венозное сплетение располагается вокруг заднепроходного отверстия и наружного сфинктера; из этого сплетения формируются нижние прямокишечные вены, vv.rectales inferiores, впадающие в vv. pudendae internae.
Вены толстой кишки имеют связи с венами, относящимися к системе нижней полой вены (портакавальные анастомозы). Эти анастомозы наблюдаются в клетчатке забрюшинного пространства между корнями вен мезоперитонеальных отделов толстой кишки: v. ileocolica, v. colica dextra, v. colica sinistra, и венами, относящимися к системе нижней полой вены: vv. lumbales, vv. testiculares, vv. ovaricae, vv. renales и др. Особенно развиты анастомозы в области прямой кишки, где через венозные сплетения осуществляется связь между верхней прямокишечн<
Последнее изменение этой страницы: 2017-09-08
lectmania.ru. Все права принадлежат авторам данных материалов. В случае нарушения авторского права напишите нам сюда...